15.02.2024
4789
Несмотря на эффективность радиотерапии (лучевой терапии)в лечении опухолевых заболеваний, существует ряд противопоказаний, ограничивающих использование данной методики.
Радиотерапия противопоказана:
Во время лучевой терапии рекомендуется воздержаться от употребления спиртных напитков, так как это может негативно повлиять на общее состояние пациента.
В народе бытует мнение, что этанол (этиловый спирт, являющийся активным компонентом всех алкогольных напитков) способен защитить организм от повреждающего действия ионизирующего излучения, в связи с чем его следует применять и во время радиотерапии.
Действительно, в ряде проведенных исследований было установлено, что введение в организм высоких доз этанола повышает устойчивость тканей к облучению примерно на 13%.
Обусловлено это тем, что этиловый спирт нарушает поступление кислорода в клетку, что сопровождается замедлением процессов клеточного деления. А чем медленнее делится клетка, тем выше ее устойчивость к радиации.
В то же время, важно отметить, что помимо незначительного положительного влияния, этанол обладает и рядом негативных эффектов.
Так, например, повышение его концентрации в крови приводит к разрушению многих витаминов, которые сами по себе являлись радиопротекторами (то есть защищали здоровые клетки от повреждающего действия ионизирующего излучения).
Более того, множеством исследований было доказано, что хроническое употребление алкоголя в больших количествах также повышает риск развития злокачественных новообразований (в частности опухолей дыхательной системы и желудочно-кишечного тракта).
Учитывая вышесказанное, следует, что употребление алкогольных напитков во время лучевой терапии наносит организму больше вреда, чем пользы.
Курить во время выполнения лучевой терапии категорически запрещается. Дело в том, что в состав табачного дыма входит множество токсичных веществ (эфиров, спиртов, смол и так далее).
Многие из них обладают канцерогенным действием, то есть при контакте с клетками человеческого организма способствуют возникновению мутаций, исходом которых может стать развитие злокачественной опухоли.
Научно доказано, что у курильщиков значительно повышен риск развития рака легких, рака поджелудочной железы, рака пищевода и рака мочевого пузыря.
Учитывая вышесказанное, следует, что пациентам, проходящим курс лучевой терапии по поводу рака какого-либо органа, категорически запрещается не только курить, но и находиться вблизи курящих людей, так как вдыхаемые при этом канцерогены могут снизить эффективность проводимого лечения и поспособствовать развитию опухоли.
Проведение лучевой терапии во время беременности может стать причиной внутриутробного повреждения плода.
Дело в том, что влияние ионизирующего излучения на какую-либо ткань зависит от того, с какой скоростью происходит деление клеток в данной ткани.

Чем быстрее делятся клетки, тем более выраженным будет повреждающее действие облучения.
Во время внутриутробного развития наблюдается максимально интенсивный рост абсолютно всех тканей и органов человеческого организма, что обусловлено высокой скоростью клеточных делений в них.
Следовательно, даже при воздействии относительно низких доз излучения ткани растущего плода могут быть повреждены, что приведет к нарушению строения и функций внутренних органов.
Исход при этом зависит от срока беременности, на котором выполнялась лучевая терапия.
Во время первого триместра беременности происходит закладка и формирование всех внутренних органов и тканей.
Если на данном этапе развивающийся плод будет облучен, это приведет к появлению выраженных аномалий, которые часто оказываются несовместимыми с дальнейшим существованием.
При этом запускается естественный «защитный» механизм, что приводит прекращению жизнедеятельности плода и к самопроизвольному аборту (выкидышу).
Во время второго триместра беременности большинство внутренних органов уже сформированы, поэтому внутриутробная гибель плода после облучения наблюдается не всегда.
В то же время, ионизирующая радиация может спровоцировать аномалии развития различных внутренних органов (головного мозга, костей, печени, сердца, мочеполовой системы и так далее).
Такой ребенок может умереть сразу после рождения, если возникшие аномалии окажутся несовместимы с жизнью вне утробы матери.
Если облучение имело место в третьем триместре беременности, ребенок может родиться с определенными аномалиями развития, которые могут сохраниться на протяжении всей дальнейшей жизни.
Учитывая вышесказанное, следует, что выполнять лучевую терапию во время вынашивания плода не рекомендуется.
Если у пациентки диагностирован рак на ранних сроках беременности (до 24 недели) и при этом требуется проведение радиотерапии, женщине предлагают сделать аборт (прерывание беременности) по медицинским показаниям, после чего назначают лечение.
Если рак выявлен на более поздних сроках, дальнейшая тактика определяется в зависимости от вида и скорости развития опухоли, а также от желания матери.
Чаще всего таким женщинам выполняют хирургическое удаление опухоли (если это возможно – например, при раке кожи).
Если проведенное лечение не дает положительных результатов, можно вызвать роды или провести родоразрешающую операцию на более ранних сроках (после 30 – 32 недель беременности), а затем начать лучевую терапию.
Загорать на солнце или в солярии не рекомендуется в течение минимум полугода после окончания курса радиотерапии, так как это может привести к развитию ряда осложнений.
Дело в том, что при воздействии солнечной радиации в клетках кожи происходит множество мутаций, которые потенциально могут привести к развитию рака.
Однако как только клетка мутирует, иммунная система организма сразу же замечает это и уничтожает ее, вследствие чего рак не развивается.
При проведении лучевой терапии количество мутаций в здоровых клетках (в том числе в коже, через которую проходит ионизирующее излучение) может значительно увеличиваться, что обусловлено негативным влиянием радиации на генетический аппарат клетки.
При этом нагрузка на иммунную систему значительно возрастает (ей приходится бороться с большим количеством мутировавших клеток одновременно).
Если при этом человек начнет загорать на солнце, количество мутаций может увеличиться настолько, что иммунная система не справится со своей функцией, в результате чего у пациента может появиться новая опухоль (например, рак кожи).
Во время проведения радиотерапии может развиться целый ряд осложнений, которые могут быть связаны с влиянием ионизирующего излучения на саму опухоль или на здоровые ткани организма.
Выпадение волос в области волосистой части головы наблюдается у большинства пациентов, которым проводилось лучевое лечение опухолей в области головы или шеи.
Причиной выпадения волос является поражение клеток волосяной луковицы. В нормальных условиях именно деление (размножение) данных клеток и обуславливает рост волоса в длину.

При воздействии радиотерапии деление клеток волосяной луковицы замедляется, в результате чего волос перестает расти, его корень ослабевает и он выпадает.
Стоит отметить, что при облучении других части тела (например, ног, груди, спины и так далее) могут выпадать волосы того участка кожных покровов, через который проводится большая доза излучения.
После окончания лучевой терапии рост волос возобновляется в среднем через несколько недель или месяцев (если во время лечения не произошло необратимых повреждений волосяных фолликулов).
При воздействии высоких доз излучения в кожных покровах происходят определенные изменения, которые по внешним признакам напоминают клинику ожога.
На самом же деле никакого термического повреждения тканей (как при истинном ожоге) в данном случае не наблюдается. Механизм развития ожогов после радиотерапии заключается в следующем.
При облучении кожи происходит поражение мелких кровеносных сосудов, в результате чего нарушается микроциркуляция крови и лимфы в коже.
Доставка кислорода к тканям при этом снижается, что приводит к гибели части клеток и замещению их рубцовой тканью.
Это, в свою очередь, еще больше нарушает процесс доставки кислорода, тем самым, поддерживая развитие патологического процесса.
Кожные ожоги могут проявляться:
Как было сказано ранее, воздействие лучевой терапии приводит к нарушению микроциркуляции крови в области кожи.
При этом кровеносные сосуды расширяются, а проницаемость сосудистой стенки значительно возрастает.
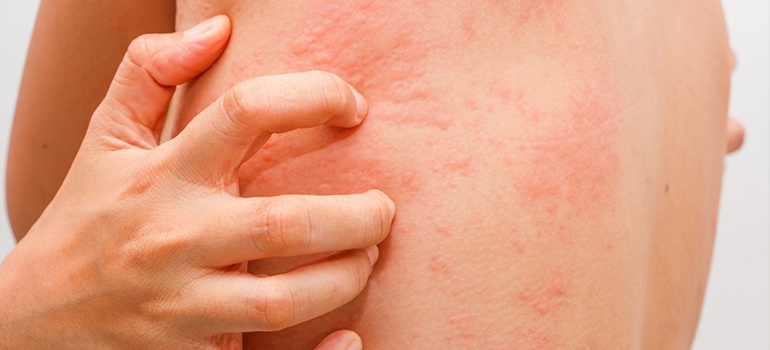
В результате данных явлений из кровеносного русла в окружающие ткани переходит жидкая часть крови, а также множество биологически-активных веществ, в число которых входят гистамин и серотонин.
Данные вещества раздражают расположенные в коже специфические нервные окончания, в результате чего и возникает ощущение зуда или жжения.
Для устранения кожного зуда могут применяться антигистаминные препараты, которые блокируют эффекты гистамина на уровне тканей.
Возникновение отеков в области ног может быть обусловлено воздействием радиации на ткани человеческого организма, особенно при облучении опухолей живота.
Дело в том, что при облучении может наблюдаться повреждение лимфатических сосудов, по которым в нормальных условиях лимфа оттекает от тканей и впадает в кровеносное русло.
Нарушение оттока лимфы может привести к скапливанию жидкости в тканях ног, что и станет непосредственной причиной развития отека.
Отек кожи при радиотерапии также может быть обусловлен воздействием ионизирующего излучения.
При этом наблюдается расширение кровеносных сосудов кожи и пропотевание жидкой части крови в окружающую ткань, а также нарушение оттока лимфы от облученной ткани, вследствие чего и развивается отек.
В то же время, стоит отметить, что возникновение отеков может быть не связано с действием радиотерапии.
Так, например, при запущенных случаях рака могут возникать метастазы (отдаленные опухолевые очаги) в различных органах и тканях. Данные метастазы (или сама опухоль) могут сдавливать кровеносные и лимфатические сосуды, тем самым, нарушая отток крови и лимфы от тканей и провоцируя развитие отеков.
Боли при лучевой терапии могут возникать в случае лучевого поражения кожных покровов.
При этом в области пораженных участков отмечается нарушение микроциркуляции крови, что приводит к кислородному голоданию клеток и повреждению нервных тканей.

Все это сопровождается возникновением выраженного болевого синдрома, который пациенты описывают как «жгучую», «нестерпимую» боль. Данный болевой синдром невозможно устранить с помощью обычных обезболивающих препаратов, в связи с чем пациентам назначаются другие лечебные процедуры (медикаментозные и немедикаментозные).
Их целью является уменьшение отека пораженных тканей, а также восстановление проходимости кровеносных сосудов и нормализация микроциркуляции в коже.
Это будет способствовать улучшению доставки кислорода к тканям, что снизит выраженность или вовсе устранит болевые ощущения.
Причиной нарушения функций желудочно-кишечного тракта (ЖКТ) может быть слишком большая доза излучения (особенно при облучении опухолей внутренних органов).
В данном случае отмечается поражение слизистой оболочки желудка и кишечника, а также нарушение нервной регуляции кишечной перистальтики (моторики).
В более тяжелых случаях в области ЖКТ могут развиваться воспалительные процессы (гастрит – воспаление желудка, энтерит – воспаление тонкого кишечника, колит – воспаление толстого кишечника и так далее) или даже образовываться язвы.
Процесс продвижения кишечного содержимого и переваривания пищи при этом будет нарушен, что может стать причиной развития различных клинических проявлений.
Поражение ЖКТ при лучевой терапии может проявляться:
Цистит – это воспалительное поражение слизистой оболочки мочевого пузыря.
Причиной заболевания может быть лучевая терапия, проводимая для лечения опухоли самого пузыря или других органов малого таза.
На начальном этапе развития лучевого цистита слизистая оболочка воспаляется и отекает, однако в дальнейшем (по мере увеличения дозы излучения) она атрофируется, то есть истончается, сморщивается.
Защитные ее свойства при этом нарушаются, что способствует развитию инфекционных осложнений.
Клинически лучевой цистит может проявляться частыми позывами к мочеиспусканию (во время которого выделяется небольшое количество мочи), появлением небольшого количества крови в моче, периодическим повышением температуры тела и так далее.
В тяжелых случаях может наблюдаться изъязвление или некроз слизистой оболочки, на фоне которых может развиться новая раковая опухоль.
Лечение лучевого цистита заключается в использовании противовоспалительных препаратов (для устранения симптомов заболевания) и антибиотиков (для борьбы с инфекционными осложнениями).
Свищами называют патологические каналы, через которые различные полые органы могут сообщаться между собой или с окружающей средой.
Причинами образования свищей могут стать воспалительные поражения слизистых оболочек внутренних органов, развивающиеся на фоне лучевой терапии.
Если такие поражения не лечить, со временем в тканях образуются глубокие язвы, которые постепенно разрушают всю стенку пораженного органа.
Воспалительный процесс при этом может распространяться на ткань соседнего органа.
В конечном итоге ткани двух пораженных органов «спаиваются» между собой, а между ними образуется отверстие, через которое их полости могут сообщаться.
При лучевой терапии свищи могут образоваться:
При длительном воздействии ионизирующего излучения в легких могут развиться воспалительные процессы (пневмония, пневмонит).
При этом вентиляция пораженных участков легких нарушится и в них начнет скапливаться жидкость.
Проявляться это будет кашлем, чувством нехватки воздуха, болями в грудной клетке, иногда кровохарканием (выделением небольшого количества крови с мокротой во время кашля).
Если данные патологии не лечить, со временем это приведет к развитию осложнений, в частности к замещению нормальной легочной ткани рубцовой или фиброзной тканью (то есть к развитию фиброза).
Фиброзная ткань непроницаема для кислорода, вследствие чего ее разрастание будет сопровождаться развитием дефицита кислорода в организме. Пациент при этом начнет испытывать чувство нехватки воздуха, а частота и глубина его дыхания увеличатся (то есть, появится одышка).
В случае развития пневмонии назначаются противовоспалительные и антибактериальные препараты, а также средства, улучшающие циркуляцию крови в легочной ткани и, тем самым, предотвращающие развитие фиброза.
Кашель является частым осложнением лучевой терапии в тех случаях, когда облучению подвергается грудная клетка.
В данном случае ионизирующее излучение поражает слизистую оболочку бронхиального древа, вследствие чего она истончается, становится сухой.
В то же время, значительно ослабевают ее защитные функции, что повышает риск развития инфекционных осложнений.
В процессе дыхания частицы пыли, которые обычно оседали на поверхности увлажненной слизистой оболочки верхних дыхательных путей, могут проникать в более мелкие бронхи и застревать там.
При этом они будут раздражать особые нервные окончания, что и будет активировать кашлевой рефлекс.
Для лечения кашля при лучевой терапии могут назначаться отхаркивающие препараты (повышающие продукцию слизи в бронхах) или процедуры, способствующие увлажнению бронхиального древа (например, ингаляции).
Кровотечение может развиться в результате воздействия радиотерапии на злокачественную опухоль, прорастающую в крупные кровеносные сосуды.
На фоне лучевой терапии размеры опухоли могут уменьшаться, что может сопровождаться истончением и снижением прочности стенки пораженного сосуда.
Разрыв данной стенки и приведет к возникновению кровотечения, локализация и объем которого будет зависеть от расположения самой опухоли.

В то же время, стоит отметить, что причиной кровотечения может быть также и влияние облучения на здоровые ткани. Как было сказано ранее, при облучении здоровых тканей в них нарушается микроциркуляция крови.
Вследствие этого кровеносные сосуды могут расширяться или даже повреждаться, причем определенная часть крови будет выделяться в окружающую среду, что может стать причиной кровотечения.
По описанному механизму может развиться кровотечение при лучевом поражении легких, слизистых оболочек полости рта или носа, желудочно-кишечного тракта, мочеполовых органов и так далее.
Данный симптом развивается при облучении опухолей, расположены в области головы и шеи.
При этом ионизирующая радиация поражает слюнные железы (околоушные, подъязычные и подчелюстные).
Это сопровождается нарушением выработки и выделения слюны в ротовую полость, в результате чего ее слизистая оболочка становится сухой и жесткой.
Из-за недостатка слюны также нарушается вкусовое восприятие.
Объясняется это тем, что для определения вкуса того или иного продукта частицы вещества должны быть растворены и доставлены к вкусовым рецепторам, расположенным в глубине сосочков языка.
Если же слюны в ротовой полости нет, пищевой продукт не может достигнуть вкусовых рецепторов, вследствие чего вкусовое восприятие человека нарушается или даже извращается (пациент может постоянно испытывать чувство горечи или металлический привкус во рту).
При лучевой терапии опухолей ротовой полости отмечается потемнение зубов и нарушение их прочности, в результате чего они начинают крошиться или даже ломаться.
Также из-за нарушения кровоснабжения зубной пульпы (внутренней ткани зуба, состоящей из кровеносных сосудов и нервов) нарушается обмен веществ в зубах, что повышает их ломкость.
Более того, нарушение продукции слюны и кровоснабжения слизистой оболочки ротовой полости и десен приводит к развитию инфекций ротовой полости, что также неблагоприятно влияет на зубную ткань, способствуя развитию и прогрессированию кариеса.
Повышение температуры тела может наблюдаться у многих пациентов как во время проведения курса лучевой терапии, так и в течение нескольких недель после его окончания, что считается абсолютно нормальным явлением.
В то же время, иногда повышение температуры может свидетельствовать о развитии тяжелых осложнений, вследствие чего при появлении данного симптома рекомендуется проконсультироваться с лечащим врачом.
Повышение температуры при лучевой терапии может быть обусловлено:
После выполнения лучевой терапии может отмечаться снижение концентрации лейкоцитов и гемоглобина в крови пациента, что связано с действием ионизирующего излучения на красный костный мозг и на другие органы.
В нормальных условиях лейкоциты (клетки иммунной системы, защищающие организм от инфекций) образуются в красном костном мозге и в лимфатических узлах, после чего выделяются в периферический кровоток и выполняют там свои функции.
Также в красном костном мозге образуются эритроциты (красные клетки крови), которые содержат в себе вещество гемоглобин. Именно гемоглобин обладает способностью связывать кислород и транспортировать его ко всем тканям организма.
При лучевой терапии красный костный мозг может подвергаться облучению, в результате чего процессы клеточного деления в нем замедлятся.
При этом может нарушиться скорость образования лейкоцитов и эритроцитов, в результате чего концентрация данных клеток и уровень гемоглобина в крови снизятся.
После прекращения лучевого воздействия нормализация показателей периферической крови может происходить в течение нескольких недель или даже месяцев, что зависит от полученной дозы излучения и общего состояния организма пациента.
Регулярность менструального цикла может нарушаться во время лучевой терапии, что зависит от области и интенсивности облучения.
На выделение месячных может повлиять:
Рецидив (повторное развитие заболевания) может наблюдаться при лучевой терапии любой формы рака.
Дело в том, что во время радиотерапии врачи облучают различные ткани организма больного, стараясь уничтожить все опухолевые клетки, которые могли бы находиться в них.
В то же время, стоит помнить, что исключить вероятность метастазирования на 100% невозможно никогда.
Даже при радикальной лучевой терапии, выполненной по всем правилам, 1 единственная опухолевая клетка может уцелеть, вследствие чего со временем она вновь превратится в злокачественную опухоль.
Вот почему после окончания лечебного курса все пациенты должны регулярно обследоваться у врача.
Это позволит вовремя выявить возможный рецидив и своевременно заняться его лечением, тем самым, продлив жизнь человека.
На высокую вероятность рецидива может указывать:
Влияние лучевой терапии на возможность вынашивания плода в будущем зависит от вида и локализации опухоли, а также от дозы облучения, полученной организмом.
На возможность вынашивания и рождения ребенка может повлиять:
Дело в том, что при беременности (особенно в 3 триместре) значительно возрастает нагрузка на сердечно-сосудистую и дыхательную систему будущей матери, что при наличии тяжелых сопутствующих заболеваний может стать причиной развития опасных осложнений.
Таким женщинам следует постоянно наблюдаться у акушера-гинеколога и принимать поддерживающую терапию. Рожать через естественные родовые пути им также не рекомендуется (методом выбора является родоразрешение посредством операции кесарева сечения на 36 – 37 неделе беременности).
Также стоит отметить, что немаловажное значение играет время, прошедшее от момента окончания лучевой терапии до наступления беременности.
Дело в том, что сама опухоль, а также проводимое лечение значительно истощают женский организм, следствие чего ему нужно время на восстановление запасов энергии.
Вот почему планировать беременность рекомендуется не ранее, чем через полгода после проведения лечения и лишь при отсутствии признаков метастазирования или рецидива (повторного развития) рака.
Во время выполнения лучевой терапии человек не представляет опасности для окружающих. Даже после облучения тканей большими дозами ионизирующего излучения они (ткани) не выделяют данное излучение в окружающую среду.
Исключением из данного правила является контактная внутритканевая радиотерапия, во время которой в ткани человека могут устанавливаться радиоактивные элементы (в виде небольших шариков, иголок, скоб или нитей).
Выполняется такая процедура лишь в специально оборудованном помещении. После установки радиоактивных элементов пациент помещается в специальную палату, стены и двери которой покрыты радиозащитными экранами.
В этой палате он должен оставаться в течение всего курса лечения, то есть до тех пор, пока радиоактивные вещества не будут удалены из пораженного органа (обычно процедура занимает несколько дней или недель).
Доступ медицинского персонала к такому пациенту будет строго ограничен по времени.
Родственники могут посещать больного, однако перед этим им нужно будет надеть специальные защитные костюмы, которые предотвратят воздействие радиации на их внутренние органы.
В то же время, в палату не будут допускаться дети или беременные женщины, а также пациенты с имеющимися опухолевыми заболеваниями каких-либо органов, так как даже минимальное воздействие облучения может негативно повлиять на их состояние.
После удаления источников радиации из организма пациент может возвращаться к повседневной жизни в тот же день. Никакой радиоактивной угрозы для окружающих он представлять не будет.
Во время лучевой терапии следует соблюдать ряд рекомендаций, которые позволят сэкономить силы организма и обеспечить максимальную эффективность проводимого лечения.
При составлении меню во время лучевой терапии следует учитывать особенности влияния ионизирующего изучения на ткани и органы пищеварительной системы.
При лучевой терапии следует:
Питание при лучевой терапии
| Что можно употреблять? | Что не рекомендуется употреблять? |
| вареное мясо;пшеничную кашу;овсяную кашу;рисовую кашу;гречневую кашу;картофельное пюре;вареные куриные яйца (1 – 2 в сутки);творог;свежее молоко;сливочное масло (около 50 граммов в сутки);печеные яблоки;грецкие орехи (3 – 4 в день);натуральный мед;минеральную воду (без газов);кисель. | жареную пищу (канцероген);жирную пищу (канцероген);копченую пищу (канцероген);острую пищу (канцероген);соленую пищу;крепкий кофе;алкогольные напитки (канцероген);газированные напитки;фаст-фуд (в том числе кашу и лапшу быстрого приготовления);овощи и фрукты, содержащие большое количество пищевых волокон (грибы, сухофрукты, фасоль и так далее). |
При воздействии ионизирующего облучения в клетках здоровых тканей также могут происходить определенные изменения (их генетический аппарат может разрушаться).
Также механизм поражения клетки обусловлен образованием, так называемых, свободных радикалов кислорода, которые агрессивно воздействуют на все внутриклеточные структуры, приводя к их разрушению. Клетка при этом погибает.
В процессе многолетних исследований было установлено, что некоторые витамины обладают так называемыми антиоксидантными свойствами.
Это значит, что они могут связывать свободные радикалы внутри клеток, тем самым, блокируя их разрушающее действие.
Применение таких витаминов во время лучевой терапии (в умеренных дозах) повышает повысить устойчивость организма к облучению, в то же время, не снижая качества проводимого лечения.
Антиоксидантными свойствами обладают:
Красное вино содержит в себе целый ряд витаминов, минералов и микроэлементов, необходимых для нормального функционирования многих систем организма.
Научно доказано, что употребление 1 стакана (200 мл) красного вина в сутки способствует нормализации обмена веществ, а также улучшает выведение токсических продуктов из организма.
Все это, несомненно, оказывает положительное влияние на состояние пациента, проходящего лучевую терапию.
В то же время, стоит помнить, что злоупотребление данным напитком может негативно повлиять на сердечно-сосудистую систему и на многие внутренние органы, повышая риск развития осложнений во время лучевой терапии и после нее.
При проведении облучения поражаются клетки иммунной системы, в результате чего защитные силы организма ослабевают.
Наряду с поражением слизистых оболочек желудочно-кишечного тракта, а также дыхательной и мочеполовой системы, это может способствовать появлению и развитию многих бактериальных инфекций.
Для их лечения может понадобиться антибактериальная терапия.
В то же время, стоит помнить, что антибиотики уничтожают не только патогенные, но и нормальные микроорганизмы, которые обитают, например, в кишечнике здорового человека и принимают активное участие в процессе пищеварения.
Вот почему после окончания курса радиотерапии и антибиотикотерапии рекомендуется принимать препараты, восстанавливающие микрофлору кишечника.
КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) – это диагностические процедуры, позволяющие детально исследовать определенные участки человеческого тела.
С помощью данных методик можно не только выявить опухоль, определить ее размеры и форму, но также контролировать процесс проводимого лечения, еженедельно отмечая те или иные изменения в опухолевой ткани.
Так, например, с помощью КТ и МРТ можно выявить увеличение или уменьшение размеров опухоли, прорастание ее в соседние органы и ткани, появление или исчезновение отдаленных метастазов и так далее.
Стоит учитывать, что во время выполнения КТ организм человека подвергается небольшому облучению рентгеновскими лучами.
Это вводит определенные ограничения на использование данной методики, особенно во время лучевой терапии, когда лучевая нагрузка на организм должна быть строго дозирована.
В то же время, МРТ не сопровождается облучением тканей и не вызывает в них никаких изменений, вследствие чего может выполняться ежедневно (или даже чаще), не представляя абсолютно никакой опасности для здоровья пациента.